任何一种支付方式都有一定的负面影响。针对DRG 支付可能引发高编码、分解住院等负面影响,各国都会采取一系列监管措施进行积极的防范,包括数据质量监管、费用控制措施和医疗质量监管、医疗效率监管及成效监管等。各国还结合其强大的信息化系统构建起相对完善的监管指标体系,实现对DRG的实时监管,并针对一些表现好的医疗机构给予奖励,而对表现不好的医疗机构给予惩罚,以达到更好的监管成效。
专栏作者:DRG资深专家、复旦大学公共管理博士后刘芷辰博士

个人履历:复旦大学公共管理后流动站、国家卫计委统计信息中心博士后工作站博士后。大健康领域资深战略专家。近10年的互联网医疗和大健康领域战略咨询经验,曾在国内某上市IT解决方案与服务供应商担任战略咨询和科研业务发展总监职务,主导策划了面向大健康领域很多具有前瞻性的创新商业模式,曾前瞻性的预测了中国医疗支付尤其是DRG支付方式改革将成为中国十三五深化医改的关键举措。曾以整体项目牵头负责人的角色,参与国内某地市级DRG医保支付方式改革的试点项目。帮助该市医保局构建了全市DRG支付体系改革的顶层方案设计,并落地信息化系统的工具支撑。
一、DRG支付带来的负面影响
DRG支付的主要目的和作用在于指导医院和医务人员合理利用医疗卫生资源,控制医疗服务中的不合理消费,并通过控制平均住院日和住院费用来促使医院挖掘潜力,提高质量、效益和效率,减少诱导性医疗费用支付,切实把全国的平均医疗费用降下来。这一重大改革在临床疾病付费方面表现出了显著的成效,成为全球超过40多个国家医疗费用管理的主要支付方式。
但是,在实行DRG的过程中,各国也出现了一系列由于DRG支付引发的负面影响,具体可归类为以下主要几大方面:
高编码(或称为编码过度、编码升级、低码高编)是指为了提高卫生服务提供的补偿而对患者的资料进行错误的编码和分类。这种行为会导致卫生统计数据的歪曲和筹资体系的滥用。在实行DRG定额支付后,面对强加的预算限制,医院可能倾向于错误编码。
由于医疗诊断中存在“医学问题的合理多变以及不确定性,诊断上的细微差别以及措词上的轻微不精确都可能造成DRG补偿的重大后果”。这些“医学上的多变和不确定性”造成了医院(医疗专业人员)和对医疗费用进行补偿的保险公司的信息不对称。因此,从这个意义上说,高编码问题在理论上不可避免,不管怎么做,都会发生。
美国在实施DRG的最初十年,每当对DRG系统做一次修订之后,就会出现新一轮的高编码。Silverman和Skinner也论证过高编码风险广泛存在的问题,发现在25%的非营利性医院和32%营利性医院中存在高编码风险问题。许多国家正在研究抑制这类现象的办法,例如建立奖励制度以鼓励医院正确编码。德国研究发现光靠医学记录文档难以提供足够的编码信息。但也有研究显示许多医院都发生错误编码的现象主要集中在“编码过低”(under-coding),为此导致医院费用补偿不足,但在这方面医院比“编码过度”更为关心。因此,加强编码准确性的方法,例如,编码人员持续教育和培训等,需要明显加强。
由于DRG-PPS作为一种支付机制的设计中并没有对于医疗质量的正向激励作用,一些医疗机构和医务人员为了控制成本,缩短平均住院日,可能会忽略质量。
但是,根据Reinhard Busse, et, al. (2011)对美国和欧洲国家的文献以及实践的梳理发现,不同国家引入DRG之后,质量的变化呈现两个相反的情况:一方面由于DRG支付增加了供方之间的竞争,从而刺激医疗机构为了吸引更多患者必须提高质量;另一方面,医疗机构也确实存在可能通过降低提供给患者服务质量的办法来达到控制成本的目的。
比如住院患者提前出院问题:德国的赔付系统研究中心对一个月内同一DRG的患者再次入院做了明确的规定,却没有对安排患者提前出院做出过多考虑。因此,有部分医院在患者恢复初期就安排其出院,虽然这种安排对患者健康没有造成恶劣的影响,却严重影响了患者的生活质量并增加了患者康复的难度。Langenbrunner JL.(2009)的研究也发现,DRG会导致供方减少平均住院日,让病人提早出院,病人的状态更具有不稳定性 。
另外,部分医院还会因为收入减少,被迫取消了某些开销大、社会又确实需要的临床服务项目,导致医疗资源使用不足的问题, 该用的贵重特效药不用,该用的贵重检查治疗手段不用, 贻误了最佳治疗时机, 影响了疗效, 医患纠纷增加。
因此,各国在实施DRG支付时都会通过引入医疗质量监管的措施规避可能由于DRG付费引发的医疗质量下降的风险。
医院为了减少病人的实际住院日,将DRG打包的医疗服务拆分至其他部门(门诊、其他医院或急性期后的服务机构)。有的医院甚至为了增加住院次数,设法让患者出院后再入院,分解住院人次,以获得更高的补偿。
如德国DRG支付模式仅针对住院患者进行设计,对门诊患者没有进行考虑,这直接导致了医院将大量本应住院的患者安排到门诊进行诊疗,导致了门诊费用的直线上升。
另外,也有许多研究表明病人被“快速和安全”的出院也容易增加“家庭病床”快速需求的额外负担。
由于DRG支付方案的具体实施方法是按照每位病人所属的DRG类型,而不是按他的实际费用统计。因此,如果一个病人的住院实际费用低于该病人所属DRG类型的支付标准,则医院从中获得利润,否则亏损。这种机制的设计本身会诱导医院拒绝收治危重病人,而选择轻症病人的倾向。
同时,这种付费模式本身不区分依赖性高低的病例,使得医院避免接受依赖性强的病人,进而威胁到健康服务的公平性。
DRG支付制度本身抑制医院采用耗费资源大的新诊断方法、新治疗方法和新服务项目,一定意义上不利于临床医学的创新发展, 阻碍技术进步。
DRG体系仅注重通过疾病治疗而给予报酬,忽视疾病预防和健康促进。另外,在精神病人和慢性疾病方面运用 DRG 系统还存在一定困难,然而希望得到这些方面服务的人群却越来越庞大。
二、DRG监管体系的构建
鉴于DRG支付制度可能存在的上述不利影响,世界各国在在开展DRG支付制度改革的时候必须同时构建相对完善的DRG监管体系,以尽可能规避可能产生的负面影响,具体包括以下几大方面:
陆慧等(2008)根据对国外的文献梳理发现,高编码风险的可能性和影响因素,因不同市场、控制和病例组合系统而存在不同的特点。具体如下图所示:
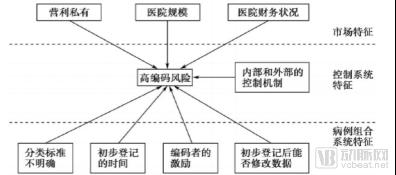
图1 DRG系统高编码风险的影响因素
(1)市场特征与高编码风险的关系及监管措施
通常高编码风险更有可能出现在营利性医院占有率高的地区,高编码风险与以营利为目的的所有权形式密切相关。此外,在营利性医院占有较大市场份额的地区,非营利医院也会出现高编码风险问题。Cutler和Horwitz认为,“营利性医院的市场占有率高将会驱使非营利性医院采用相似的盈利手段”。
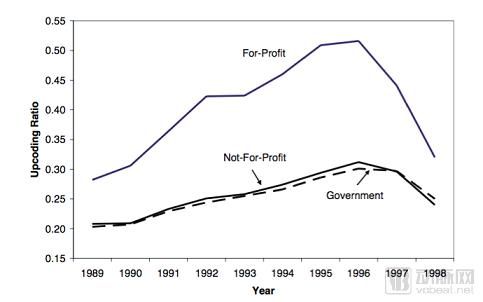
图2 美国不同营利性与非营利性医院高编码情况对比(1989-1998)
另外,财物状况好的医院更有可能出现高编码风险,高编码风险也与医院的规模相关,Dafny发现规模大的医院能够对编码人员进行先进的培训以优化收入。
因此,在DRG支付的初期,不纳入营利性医院,并重点监管财务状况好且规模大的医院将可以有效的控制高编码风险的产生和发生的比率。
(2)病例组合(DRG)系统特征与高编码风险的关系及监管措施
根据陆慧等(2008)对国外的文献梳理发现,不同DRG系统之间在如下几方面的差别可能会刺激高编码风险的产生:
分类标准不明确
分类标准中涉及对模糊的分类。病例组合系统的分类标准决定了DRG中患者的归属,同时医院获得的补偿也根据分类标准的结果。Simborg认为,高编码风险的广泛存在是因为在许多诊断中对医疗多样性和不确定性的认可。如果医学上不具有意义和不符合临床实践,分类标准被认为是不明确的,从而引起高编码风险或者欺诈。美国引入DRG的一个重要原因是分类方案能够在医学上说明清楚。虽然医务人员仍在致力于DRG的优化,美国和澳大利亚的DRG仍然存在没有临床意义的分类标准。例如,“胸痛”DRG解释为“与心脏状况相关的严重疼痛”。这个DRG从临床的角度来看没有意义。作为结果,2004年由此引起的不合理补偿费用高达17370万美元,这意味着有19.2%的患者被分类入这个DRG组。
转变第一诊断和二次诊断以获得更高的补偿是另一种形式的高编码风险。例如,Psaty等调查发现编码者经常对心衰患者的初步诊断和二次诊断之间进行修改,从中获得增加额为3345美元(1997年)。这表明二次诊断成为可以进行欺诈获利的标准。Serd'en等人发现“以DRG为基础的预支付系统的引入导致了二次诊断编码的增加。”他们论证了以DRG为基础预补偿系统的医院比没有预付系统的医院二次诊断编码要多。范桂高,夏宗明(2004)根据对瑞典的文献梳理也发现了类似的结论,瑞典实行DRG预付制之后,医院的二次诊断数锐升。
为了减少欺诈或高编码风险,美国病例组合系统引入了DRG量表的形式,将所有DRG分组与主诊断,其他诊断(并发症和合并症)的关系以及对应的平均住院日、权重关系予以固定(详见图2-26),并每年进行更新。
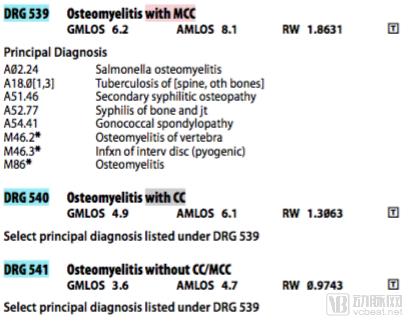
图3 美国DRG分组及其权重、平均住院日查询量表(2015)
美国系统的设计考虑了最严重的并发症情况,且允许医院进行二次诊断的申报,这将刺激医院鼓励二次诊断和附加诊断目录尽可能长来进行高编码,获取更高的补偿。
相比于美国,澳大利亚的DRG系统在设计时,通过引入PCCL模型,采用所有并发症的平均水平来计算一个患者CC/MCC的累积效应,从而对患者进行DRG分组。这是一种较为公平的方法来衡量二次和附加诊断对医院资源使用的影响。2015年新版本AR-DRG 8.0又进一步通过引入ECC模型,结合临床实际情况,考虑诊断及其数量对费用的影响,精确费用的计算模式,实现了比PCCL模型更为准确、合理的对CC/MCC累积效应的测算以及对资源消耗的影响,从而实现了更为精确的分组。因此,建立在精准的模型测算基础上的澳大利亚DRG系统比美国系统对高编码风险的刺激要小。
服务过程中原始登记的时间点
通过对比澳大利亚、美国和荷兰三个DRG系统设定的患者初步分类时间发现,有充分的证据证明高编码风险的可能性在诊疗程序结束之后比在程序开始之初要高。因为美国和澳大利亚的患者在分类入DRG是只在出院之后,与荷兰相比,这些系统高编码风险更高。因此,在设计DRG支付系统时应充分考虑到患者进行DRG分组的时间设置问题,尽可能规避由此产生的对DRG高编码行为的刺激作用。
医疗编码者的激励
如果编码者的薪酬不依赖于患者的最终分类结果,不存在潜在的利益冲突问题,高编码风险刺激较小。在荷兰的病例组合系统中,编码者是医务人员自己,他们的薪酬依据DRG的分类情况。而在美国和澳大利亚的DRG系统中,编码者受聘于医院,他们的收入与DRG分组无关,因此风险相对荷兰较小。
原始登记改变编码的可能性
初次登记之后,改变DRG编码的可能性,提供给编码者高编码风险的机会。荷兰的病例组合系统中,医务人员可以及时进行多次编码修改。在美国或澳大利亚原始编码是不能被修改的。因此对于这一标准,荷兰的高编码风险较高。
(3)控制系统特征与高编码风险的关系及监管措施
针对高编码风险的广泛存在,不同的国家分别建立了不同的控制系统,如美国、澳大利亚的病例组合系统主要依赖外部控制和/或回顾审查,而荷兰控制系统主要是内部控制并必须提供董事会声明。一些欧洲国家的经验是一方面通过外部审计或监管加大抽查力度,同时采取措施规避或降低医院采取违规行为的能力,以及加大对医院违规行为的处罚力度。
表1 美、澳、荷三国DRG高编码控制系统的对比
国家 | 监管措施 | 具体内容 | 备注 |
美国 | 医院支付监测方案 | 该方案监测长期和短期的急诊住院病人支付费用的合理性。财政中介机构办理支付,而所谓的质量改进组织有责任确保编码的正确、覆盖面以及医疗服务的必要性 | 两个方案都通过检查病例来评估“医疗服务是否应该支付,医疗的必要性,编码是否准确,资料是否翔实
|
综合误差率测试方案 | 监测财政中介机构对非预付制的住院和门诊服务的允许支付费用 | ||
服务费用支付系统的错误率 | 错误率是个复合指标,建立在前两个方案错误率的基础上 | 2004年合成错误率约在5.2%,相应的不当过度支付和低支付额约121亿美元,其中过度支付112亿美元,低支付9亿美元急诊住院患者预付费用系统的过度支付和低支付比例约为5.2%(48亿美元) | |
强制使用具有嵌入式检查的成组软件 | 部分的起到预防病人DRG的错误分组的作用 | ||
伦理代码 | 美国卫生信息管理(AHIMA)开发的编码专业标准和实施原则 | 使用代码的专业组织或机构将选择接受伦理代码,违反该代码将接受同行审查 | |
对编码者进行专业标准教育 | AHIMA在卫生信息管理、编码和卫生服务隐私和安全性方面颁发授权证书,学员要获得授权证书需要通过综合性的教育、学历和国家认证考试 | ||
医务人员的正式声明 | 医务人员必须承诺“登记主要和次要诊断以及主要操作必须有其在病历上的签名” | 如果医务人员出现高编码,将受到严重处罚,甚至入狱 | |
澳大利亚 | 编码基准审查 | 由澳大利亚各州卫生和老龄部来实施。这项措施是临床编码的同行审查,能使医院在编码方面和其他医院主动形成相似的基准。可以实施目标审计,而不是整整一年的关于DRG的整年审计:如审计某种DRG组具有不明确诊断的特征,如胸痛;或者选择检查各家医院高CC水平的患者的比例 | 澳大利亚编码基准审查7.6%的编码者实施。6.6%的编码者认为澳大利亚编码基准审计在医院中实施的外部分析保证了资料的质量
|
保证数据完整性的“编码质量绩效指标”(PICQ) | 编码数据与预定的指标比较以衡量编码质量。指标提供的编码质量测量有标准格式,所以结果比较容易进行比较。 | 14%的编码者表明他们使用PICQ。9%的编码者认为通过PICQ进行外部分析可以保证数据的质量 | |
卫生审计 | 州政府卫生部门把审计作为一种措施以保证数据的完整性。例如,维多利亚州地方政府人类发展部对医院进行定期的编码审计 | 如果专家和医院之间就编码问题存在分歧,该病人将会重新编码。整个过程是匿名的,被称之为“金标准”。医院因为高编码将受到处罚,减少DRG按病例付费金额或者暂停支付 | |
DRG分组器中内置错误分组的检查程序 | 和美国的系统类似,一些内置式检查已经包括在DRG分组器软件中,以预防患者的错误分组。 | ||
伦理代码 | 由全国医疗编码协会和澳大利亚卫生信息管理委员会强制执行,对编码者和其他成员的专业表现定义了标准 | 违反代码将被认为是不道德的 | |
编码者学历的专业标准 | 要求编码者必须经过专业教育或培训才有资格从事该项工作。 | 编码者大部分是具有卫生信息管理或病历管理大学本科的学历。他们中的一部分获得了卫生信息管理研究生学历。只有10%的编码者只进行了在职教育,没有进一步的关于编码的正式教育 | |
荷兰 | 在DBC(荷兰DRG系统)中内置验证模块,进行内部控制,以保证正确核查和平衡,从而预防高编码风险 | 医务人员对DBC整个开放过程登记和批准。如果病人的治疗已经结束,医务人员必须批准DBC,然后,医疗保险公司才能审定和支付。批准之后,验证模块用来监测高编码或不正确的编码 | 根据过去的医院服务,和医师登记的治疗相比较,患者治疗是确定的。如果由验证模块产生的治疗与医师的治疗不一致,系统会提示警告,因为有充分的数据,能够分析可能或不可能组合形成DBC和治疗。这些可能和不可能的组合已经开发并且由科学组织的医务人员验证。只要DBC登记和验证模式之间存在偏差,DBC不能够收费,DBC编码或医院服务的底层登记需要调整。 |
医院董事会声明 | 董事会必须声明医院是否已经按照所有规定程序行动。一个独立的审计员必须在这份声明上签字。医院董事会承诺对DBC登记和帐单承担最终责任 | 如果出现违规行为,董事会成员将受到处罚。这能对高编码风险起降低作用
|
如上一节中的描述,DRG作为一种支付制度可能激励医疗机构更多关注成本管控而忽视医疗质量,比如让住院患者提早出院,减少昂贵药品或耗材的使用等,从而使得患者的康复存在更多不稳定的因素。为了有效规避质量风险,各国在开展DRG支付制度改革的时候必须有质量监测、评价和控制措施相配套。
(1)加强病人治疗过程的标准化管理:临床路径的引入
实施DRG后能否有效保障病人的权益, 关键是能否制定一个科学的、相对客观的临床诊疗规范。要制定出每一组合的诊断标准、入院及出院标准、治疗规范等临床诊疗规范, 以利于医疗服务进行全过程管理, 保证医疗服务质量, 防止医疗服务提供方减少必要的服务, 保障病人的权益。
为此,美国、澳大利亚等国家在实行DRG-PPS之后,引入了临床路径的管理方式来加强对病人治疗过程的标准化管理。
临床路径(Clinical Pathway,CP)是指以循证医学为基础,以预期的治疗效果和成本控制为目的,制定的有严格工作顺序和准确时间要求的程序化、标准化的诊疗计划,以规范医疗服务行为,减少康复延迟及资源浪费,使患者获得最佳的医疗护理服务。
临床路径更加强调过程控制,它使得医院能够从临床的诊疗过程入手,规范医生的诊疗行为,提升医疗质量,是医院实现精细化管理的重要手段。因此与DRG结合可以很好的规避DRG付费对质量监管的盲点。它鼓励多部门、跨学科的支持与互动,更有效的提高管理与质量水平;使流程能够实现标准化,及时纠正临床医生随意性和不规范行为;将不确定的医疗行为变成相对确定,费用相对固定,从而能够更好的起到成本管控和质量监管的双重作用。
在美国,临床路径的产生和发展经历了20多年的时间,由于施行临床路径能确实有效的控制医疗费用及改善医疗品质,所以在最近的5年中得到更广泛的普及,被应用于各级各类健康服务机构。临床路径工作的开展代表着医院的精细化医疗管理水平和信息化水平,是DRG管理的有效实现工具。
但是,由于各国的DRG系统的内部分组粗细不一,有些疾病还存在临床分类不明确的情况(如胸痛),因此并不是所有的疾病分组都适合开展临床路径的管理,少数比较复杂的疾病不适宜进行临床路径管理。
(2)运用信息化系统与监管指标对医疗质量进行实时监控
各国经验表明,DRG系统为监管机构奠定了数据库基础,使其对质量可以运用信息化系统进行实时监控,这在某种程度上提高了服务质量。基于数据库基础,很多国家在利用DRG进行支付或者筹资时,常配合一些监管指标来保证医疗质量。
德国规定,如果医院不提交质量数据,将会扣减支付额,2017年还颁布了最新规定,“对高质量治疗予以额外支付,对低质量治疗予以扣减”(Frank Heimig,2017)。英国对质量没有达标的医院会扣掉总费用的1.5%。而美国也是有选择性的针对急性心肌梗死、心衰、肺炎、妊娠及相关情况、外科手术护理、儿童哮喘护理、静脉血栓栓塞、卒中、急诊住院等规定了相应的指标。
为了更全面的规避DRG支付带来的各种负面影响,一些地区构建了更为全面的监管体系,以台湾为例,具体如表2所示:
表2 台湾DRG全面监管指标体系
指标类别 | 指标说明 | 细化指标 |
医疗效率监控 | 住院天数的变化趋势 | 平均每次住院天数 |
医疗支付点数与实际医疗点数的差异 | 平均每件实际医疗点数 DRG平均每件申报点数 DRG点数与实际点数的比值 | |
费用转移监控 | 减少必要服务、降低医疗质量 | DRG分类为有并发症之件数占率 |
住院费用转移门诊 | 住院前1周内平均门诊检验检查点数 出院后1周内平均门诊医疗点数 | |
病患转移监控 | 拒收重症或亏本病人 | |
分次住院或不当转院 | DRG住院案件转出率 | |
成效测量监控 | 限外值病例数的变化趋势 | |
病患严重程度变化趋势 | CMI值变化情况 | |
再入院率、再急诊率的变化趋势 | 3日内再急诊率 14日内再住院率 | |
医疗质量监控 | 急性心肌梗塞死亡率 |
概括而言,台湾DRG的监管审查重点主要侧重:入院或主手术(处置)必要性、诊断与处置之适当性、诊断与处置编码之正确性、住院范围相关费用之转移、超过上限临界值(Outlier)案件医疗费用之适当性、出院状况是否稳定、医疗品质之适当性等几大方面,以实现更好的规避DRG支付可能引发的负面影响,给我们提供了很好的借鉴。
参考文献:
1. 赵颖旭,江芹. 美国Medicare住院支付改革的经验借鉴及对中国的启示 [J].中国卫生经济,2013(6): 95-97
2. 陆慧,陈家应. 美、澳、荷三国病例组合系统高编码风险比较研究[J].国外医学(卫生经济分册),2008,25(3): 120-126。
3. Reinhard Busse,Alexander Geissler,Wilm Quentin,Miriam Wiley. Diagnosis-Related Groups in Europe : Moving towards transparency, efficiency and quality in hospitals[M]. New York,2011: 120-128
4. Bartkowski R. Length of hospital stay due to DRG reimbursement [J]. Ther Umsch,2012,69( 1) : 15-21.
5. Langenbrunner JL.Designingand Implementing Health Care Provider Payment Systems: How to Manulas [B] . The World Bank,2009
6. 陆勇. 澳大利亚疾病诊断相关分组预付费模式运作机制及效果评价[J].中国卫生资源,2011(9):343-345
7. Chuang KH,Covinsky KE,Sands LP,et al. Diagnosis-Related Group-Adjusted Hospital Costs Are Higher in Older Medical Pa- tients with Lower Functional Status [J]. Journal of the American Geriatrics Society,2003,51: 1729-1734
8. 王留明,郎文,陶红兵. 德国疾病诊断相关分组支付体系的利弊及启示[J].医学与社会,2013(11):44-47
9. Elaine Silverman, Jonathan Skinner. Medicare upcoding and hospital ownership[J]. Jounal of Health Economics 2004(23):369-389
10. 范桂高,夏宗明.瑞典DRG预付制影响二次诊断[J].国外医学(卫生经济分册),2004,21(1):42-43
11. Optum. DRG Expert(ICD-10 Version): The Complete Official Draft MS-DRG Using the ICD-10 Code Set[D].2015(4): 161
12. 范雯怡,吴昕霞,胥雪冬. DRGs-PPS实施对临床路径工作的影响[J].医院管理论坛,2012,29(4):24-26
13. 江芹,张振忠,赵颖旭等.临床路径管理与病种付费的关系[J].中国卫生质量,2012,19(1):11-13
14. 江芹,张振忠,赵颖旭等.试论病例组合DRGs与临床质量管理[J].中国卫生质量,2012,19(1):2-6。
15. Frank Heimig.德国推行G-DRG的经验与教训:成功的重要因素是什么[R]. 中国DRG收付费大会2017年9月14日演讲稿
版权声明:
本文中的大部分观点属于刘芷辰博士个人博士后课题研究成果,所引用的文章及观点属于作者在公开渠道获得的文献作者的观点,未经许可,禁止进行转载、摘编、复制及建立镜像等任何使用。






























